Microlife Watch BP Office ha ottenuto la validazione scientifica, secondo gli standard internazionali AAMI/EHS/ISO (ISO 81060-2:2018) per la misurazione della Pressione Arteriosa in pazienti con Fibrillazione Atriale.
È la prima volta che un dispositivo automatico per la misurazione della Pressione Arteriosa, Microlife Watch BP Office, supera il protocollo di validazione sull’accuratezza della misurazione della Pressione Sistolica e Diastolica in pazienti con Fibrillazione Atriale!
Questo incredibile risultato è stato possibile grazie all’eccellenza di Microlife che per prima nel 2010 ha sviluppato un algoritmo per la rilevazione della Fibrillazione Atriale, validato in 13 pubblicazioni scientifiche internazionali.
Oltre 10 anni di ricerca hanno permesso di progettare un nuovo algoritmo che in caso di rilevazione della Fibrillazione Atriale sia in grado di misurare correttamente la Pressione anche in caso di battito irregolare o caotico.
Questa rivoluzione diagnostica è stata documentata in un recente studio Automated blood pressure measurement in atrial fibrillation: validation process modification and evaluation of a novel professional device which detects atrial fibrillation and adapts its blood pressure measurement algorithm svolto dall’ Hypertension Center STRIDE-7 dell’Università di Atene e pubblicato sull’autorevole Journal of Hypertension.
Lo scopo di questo studio era quello di:
- documentare l’imprecisione dei misuratori della Pressione automatici nella misurazione della Pressione Arteriosa in pazienti con Fibrillazione Atriale che hanno notoriamente una elevata variabilità,
- valutare l’accuratezza del dispositivo oscillometrico professionale Microlife Watch BP Office dotato di un algoritmo per il rilevamento della Fibrillazione Atriale (AFIB) e un nuovo algoritmo specifico, che si attiva solo quando viene rilevata la Fibrillazione Atriale, in grado di misurazione la Pressione Arteriosa anche in soggetti Fibrillanti.
I CONTENUTI DELLO STUDIO
PREMESSA
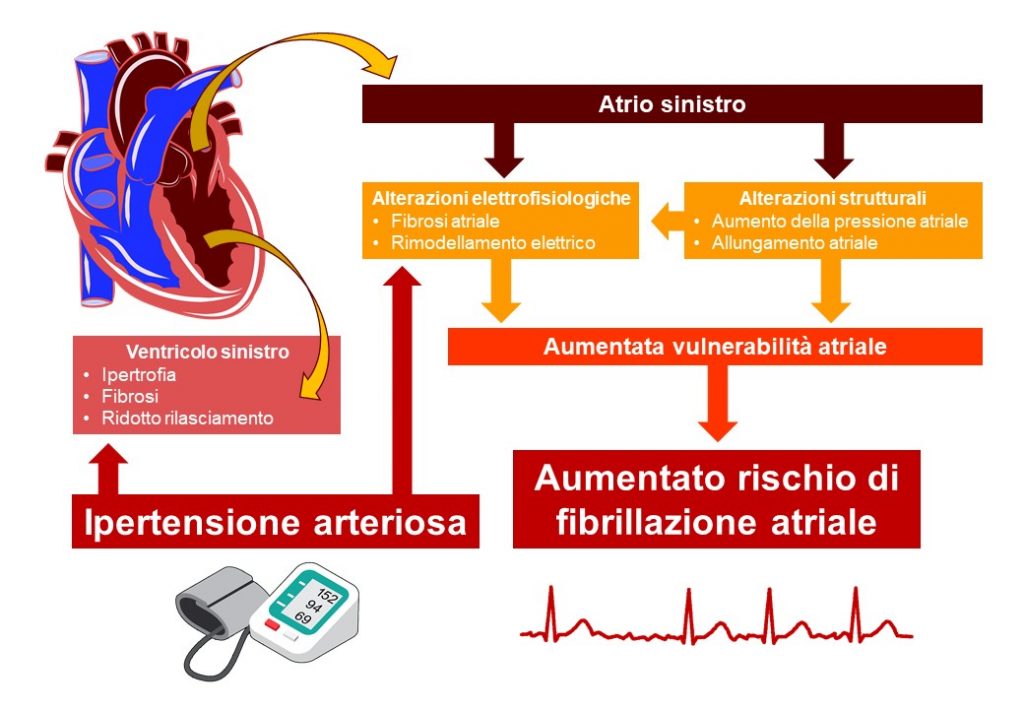
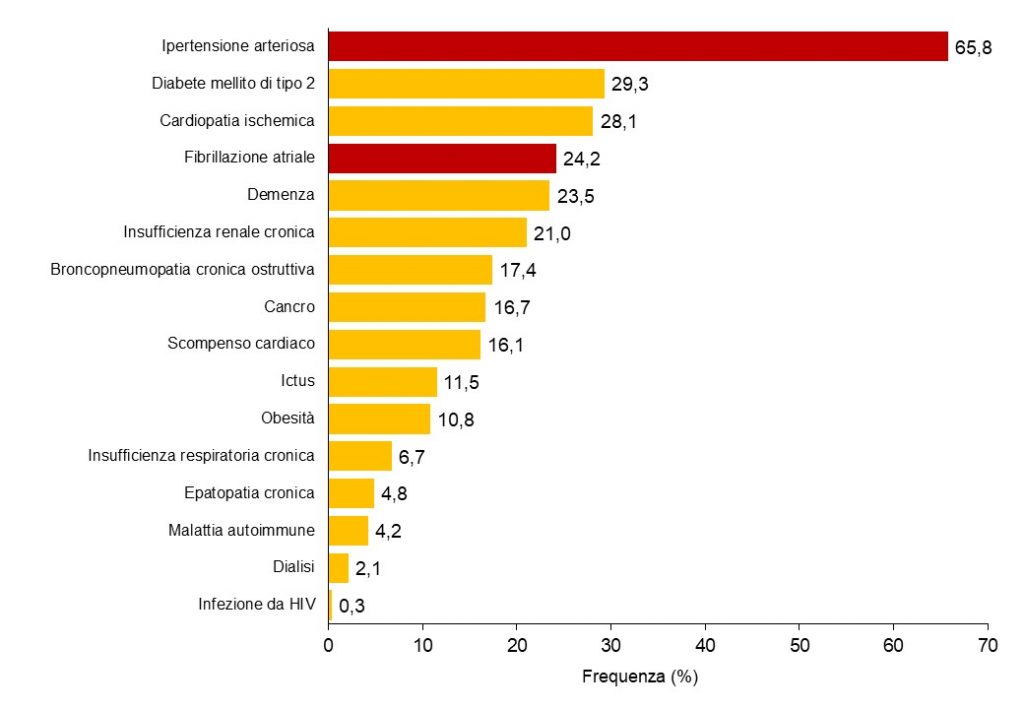
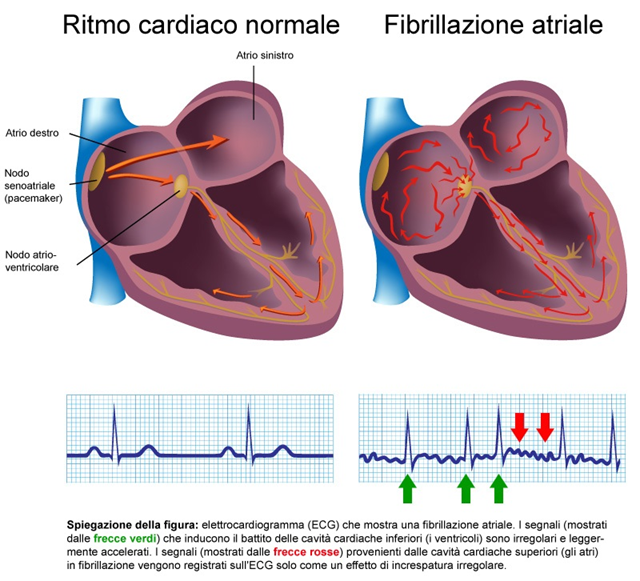
La Fibrillazione Atriale e l’Ipertensione Arteriosa spesso coesistono, in particolare negli anziani, e moltiplicano il rischio di ICTUS, disabilità cronica e morte.
Le attuali Linee Guida raccomandano la misurazione della Pressione Arteriosa nei pazienti con Fibrillazione Atriale utilizzando il metodo auscultatorio, sempre con almeno 3 misurazioni consecutive.
I dispositivi elettronici automatici sono considerati inaccurati e sconsigliati per la misurazione della Pressione Arteriosa nei pazienti con Fibrillazione Atriale.
Questa evidenza è stata documentata in diversi studi pubblicati che hanno confermato l’accuratezza in soggetti con ritmo sinusale ma non in presenza di Fibrillazione Atriale.
E’ stata inoltre rilevata la grande eterogeneità di questi studi per quanto riguardava la procedura di validazione, il metodo di misurazione della Pressione Arteriosa, la dimensione del campione, la tipologia dei dispositivi di riferimento, ecc..
Questa eterogeneità è dovuta alla mancanza di un protocollo scientifico accettato per la validazione dei misuratori automatici della Pressione Arteriosa nei pazienti con Fibrillazione Atriale.
In letteratura scientifica la validazione dell’accuratezza di un misuratore automatico della Pressione Arteriosa in pazienti con Fibrillazione Atriale è considerata la condizione più difficile.
METODI
Per superare le problematiche di validazione, in pazienti difficili, è stato recentemente approvato dalle associazioni AAMI / ESH / ISO (ISO 810600-2:2018) un nuovo protocollo universale di validazione che stabilisce standard rigidi e rigorosi. Lo studio di validazione di Microlife Watch BP Office è stato eseguito in conformità a questo protocollo.
CARATTERISTICHE DEL DISPOSITIVO Microlife Watch BP Office
Microlife WatchBP Office è un misuratore oscillometrico professionale per lo screening cardiovascolare e la misurazione a doppio braccio (IAD), che ha un algoritmo incorporato per il rilevamento della Fibrillazione Atriale durante la misurazione automatica della Pressione Arteriosa.
L’accuratezza del dispositivo Microlife WatchBP Office nella misurazione della Pressione Arteriosa in pazienti con Fibrillazione Atriale era stata precedentemente documentata attraverso uno studio per la validazione della rilevazione della Fibrillazione Atriale che dimostrava l’accuratezza del dispositivo nella rilevazione della Pressione Sistolica (1) e un altro studio clinico che evidenziava come la triplice misurazione di Microlife (tecnologia MAM) poteva essere utilizzata nella pratica clinica per pazienti con Fibrillazione Atriale (2).
Questo nuovo studio ha valutato una versione aggiornata del dispositivo Microlife WatchBP Office dotato di un (secondo) algoritmo aggiuntivo per la misurazione della Pressione Arteriosa, che viene attivato solo quando il dispositivo rileva automaticamente la Fibrillazione Atriale durante la misurazione della Pressione Arteriosa.
PARTECIPANTI ALLO STUDIO
Sono stati reclutati 35 pazienti con Fibrillazione Atriale. I pazienti venivano inclusi solo se erano emodinamicamente stabili e avevano una Fibrillazione Atriale persistente o permanente, confermata da un ECG recente e un’aritmia sostenuta durante tutte le misurazioni della Pressione Arteriosa auscultatoria di riferimento come richiesto nel protocollo di validazione. Alcuni pazienti sono stati sottoposti al monitoraggio con Holter ECG per 15 minuti immediatamente prima della sessione di validazione.
Lo studio ha seguito rigorosamente gli standard del protocollo universale ISO (ISO 810600-2:2018) per i pazienti difficili, in base al quale i 35 soggetti con dati completi, vengono richiesti senza criteri specifici per sesso, dimensione del braccio / bracciale o livello di Pressione Arteriosa di riferimento.
CONSIDERAZIONI
Due metanalisi degli studi hanno valutano l’accuratezza diagnostica dell’algoritmo Microlife (AFIB) per la rilevazione della Fibrillazione Atriale ed hanno dimostrato una sensibilità del 95%, specificità al 94% e accuratezza al 94%.
Per questi eccellenti risultati il NICE (National Institute for Health and Care Excellence del Regno Unito) raccomanda il misuratore della Pressione Arteriosa Microlife con tecnologia AFIB per la rilevazione della Fibrillazione Atriale.
Grazie all’algoritmo AFIB di Microlife oggi è possibile misurare accuratamente, con un algoritmo specifico la Pressione Arteriosa in presenza di questa aritmia. Questa soluzione stimolante e affidabile per la pratica clinica offre la possibilità di misurare accuratamente la Pressione, anche a livello domiciliare, in una vastissima fascia della popolazione italiana (oltre 1.300.000 di persone sono affette da Fibrillazione Atriale).
Per ottenere questa validazione è stata necessaria la sinergia tra 2 algoritmi, unici e brevettati di Microlife dimostrandosi ancora una volta all’avanguardia nella ricerca e nell’innovazione per la salute delle persone.
Bibliografia
1. Stergiou GS, Destounis A, Kollias A, et al. ACCURACY OF AUTOMATED OSCILLOMETRIC BLOOD PRESSURE MEASUREMENT IN PATIENTS WITH ATRIAL FIBRILLATION: 1A.04. Journal of hypertension. 2011;29:e2.
2. Halfon M, Wuerzner G, Marques-Vidal P, et al. Use of oscillometric devices in atrial fibrillation: a comparison of three devices and invasive blood pressure measurement. Blood pressure. 2017:1-8.